大肠息肉(什么是大肠息肉?)
什么是大肠息肉?
大肠息肉是指大肠粘膜表面的隆起性病变(图13-1),在没有明确病理性质之前,统称为大肠息肉。大肠息肉包括结肠息肉和直肠息肉。大肠息肉可能是良性的,也可能是恶性的;而且良性的大肠息肉也可能发展成为恶性的大肠息肉。大部分大肠息肉呈乳头状或半球形突出于大肠粘膜表面(图13-2A);也有些大肠息肉呈片状,像地毯一样铺在肠腔表面,称为侧向生长型息肉(图13-2B);还有部分息肉隆起不明显,称为平坦型息肉(图13-2C)。平坦型息肉不容易发现,容易漏诊,需要进行特殊的染色才能发现(图13-2D)。根据息肉有无蒂,又可以分为有蒂息肉、亚蒂息肉和无蒂息肉(图13-3)。
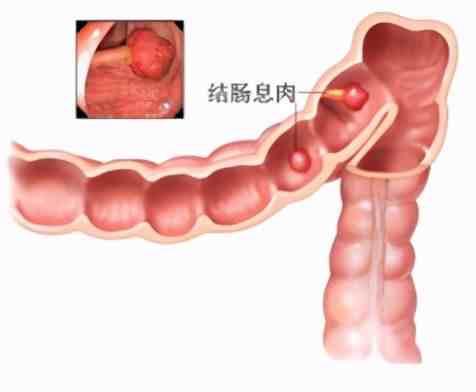
图13-1:结肠息肉。
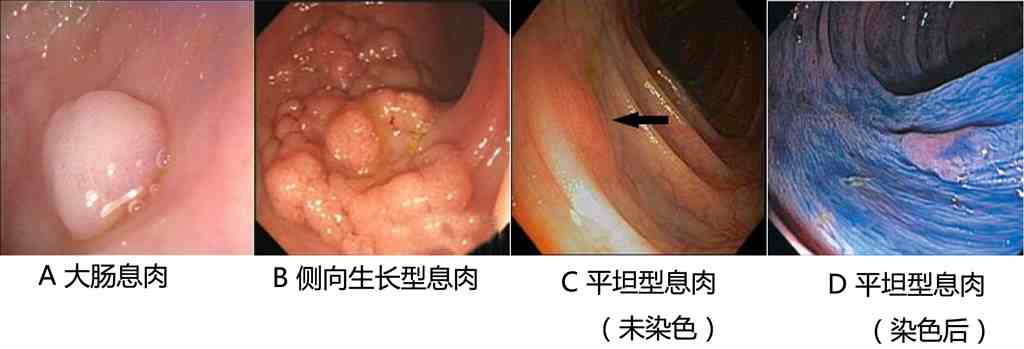
图13-2:不同外观的大肠息肉。
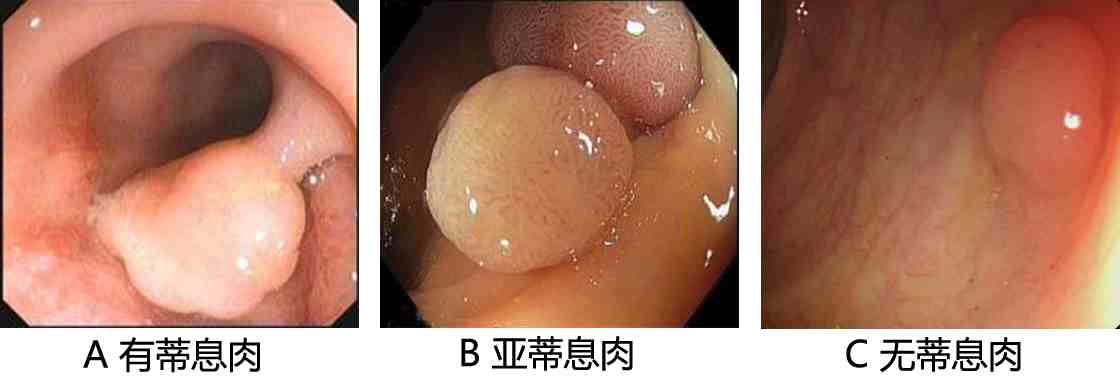
图13-3:有蒂息肉、亚蒂息肉和无蒂息肉。
大肠息肉有哪些类型?
根据息肉的病理性质,可以将大肠息肉分为炎性息肉、增生性息肉、腺瘤性息肉和其它类型的息肉。炎性息肉和增生性息肉为良性病变,不会发生癌变。腺瘤性息肉又可以分为管状腺瘤、绒毛状腺瘤和混合型腺瘤。腺瘤性息肉可能发生癌变,尤其是绒毛状腺瘤的癌变率更高。
(1)增生性息肉:增生性息肉是最常见的一种息肉,又名化生性息肉。分布以远侧大肠为多,一般均较小,直径很少超过1厘米,其外形为粘膜表面的一个小滴状凸起,表面光滑,基底较宽,常常为多发性息肉。增生性息肉不发生恶变。
(2)炎症性息肉:炎症性息肉又名假息肉,是肠粘膜长期慢性炎症引起的息肉样肉芽肿,这种息肉多见于溃疡性结肠炎,慢性血吸虫病,阿米巴痢疾及肠结核等病的病变肠道中。常为多发性,多数较小,直径常在1厘米以下,病程较长者,体积可增大。外形多较窄、长、蒂阔而远端不规则。有时呈桥状,两端附着与粘膜,中段游离。
(3)腺瘤性息肉:结肠腺瘤是大肠的良性上皮肿瘤。根据组织学结构分成三种类型即管状腺瘤、绒毛状腺瘤及混合型腺瘤。
管状腺瘤:是圆形或椭圆形的息肉,表面光滑或有分叶,大小不一,但大部分直径在1厘米 以下。80%有蒂。其癌变率在1%~5%左右。
绒毛状腺瘤:较管状腺瘤少见,绝大多数为单发。一般体积都较大,直径大多在1厘米以上,大部分为广基,约10~20%可以有蒂。表面呈暗红色,粗糙或呈绒毛状突起或百思特网小结节状,质软易碎,触之能活动,如触及硬结或固定,则表示有癌变可能。分布以直肠最多,其次为乙状结肠。其癌变率是管状腺瘤的10倍以上。
混合型腺瘤:是同时具有上述两种结构的腺瘤。其癌变率介于管状腺瘤与绒毛状腺瘤之间。
(4)其它类型:如幼年性息肉、百思特网淋巴性息肉和锯齿状息肉。最新的研究表明,大约有15-20%的大肠癌是由锯齿状息肉转变而来,其癌变率甚至比腺瘤性息肉还要高。
结直肠息肉的病因有哪些?
大肠息肉很常见,病因目前尚不清楚,可能与遗传、年龄、饮食(高蛋白、高脂肪、辛辣饮食)、吸烟、酗酒等因素有关。有家族史的人群发病率高,大肠息肉患者的直系亲属的发病率比正常人群高4倍。此外,大肠息肉的发病率与年龄有密切关系,年龄越大,百思特网发病率越高。40岁以下人群的发病率为 20%-30%,而40岁以上人群的发病率则上升为40%-50%。
怎样才能早期发现大肠息肉? 大约有95%的大肠癌是由大肠息肉演变而来的。所以,早期发现并处理大肠息肉可能预防大肠癌的发生。结直肠息肉早期几乎没有任何症状。当息肉增大到一定程度后,才会出现腹痛、便血、腹泻等表现,但是此时息肉往往已经发展成为了大肠癌。所以,要早期发现大肠息肉,必须行结肠镜检查。建议50岁以上的人群常规行结肠镜检查。
如何判断大肠息肉的良恶性?
大肠息肉可能是良性的,也可能是恶性的;而且大约有10%的良性大肠息肉会发展成为大肠癌。怎样判断大肠息肉是良性还是恶性?

行结肠镜检查时,通过综合分析以上几点就可以初步确定大肠息肉的性质。但是上述方法的准确性不是很高,为了准确地判定息肉的病理性质,应当取活检送病理检查。但是需要注意的是,由于活检取材量较少、取材深度和取材部位的局限性,可能会导致漏诊和误诊。如果活检病理报告为恶性,则可以证明息肉为恶性。如果活检病理报告为良性,也不能完全排除恶性的可能。特别是临床高度怀疑恶变的息肉,需要反复多次取活检以便明确诊断。如果能将息肉完整切除后送病理检查,则病理诊断的准确性可以达到100%。
